《 目 次 》
脳卒中は、ある日突然起こるのが特徴です。
予兆はあるのですが、それを安易に考えて見逃していると、急に手足がしびれて動けなくなったり、言葉がしゃべれなくなったり、あるいは意識を失くしたりします。
最悪の事態を脱したとしても、多くの場合、運動麻痺を伴うので、回復期に於けるリハビリが大切になって来ます。
ここでは、そんな回復期のリハビリにスポットをあてて、ご紹介します。
回復期リハビリが重要
命の危機(いわゆる急性期)を脱した後、医療専門スタッフがチームを組んで集中的リハビリを実施することで、自宅や社会に復帰して頂くのが、回復期リハビリの目的です。
回復期リハビリテーション病棟は、急性期病院と連携を保ち、継続的で適切な医学的・社会的・心理的ケアを行って、機能障害を持つ患者さんが日常生活動作の向上を通して家庭・社会復帰を目指すために設けられています。
入院から退院まで
①定期的な診察、カンファレンス、目標ゴールの設定
医師、看護師、介護士、理学療法士、臨床心理士、作業療法士、言語聴覚士、栄養士、医療相談員などのスタッフが集まり、患者さんの回復状態の確認や目標の設定を行います。
②目標に向け評価、訓練の実施
【医師】
医師は、患者様のリハビリが効率的に進む様に医学的な治療や管理を行います。
リハビリチームにおけるリーダー的存在であり、リハビリの方針を決める話し合いにおいて各職種の意見を取りまとめ、本人や家族と相談しながらリハビリテーションを進めます。
【看護師】
看護師は、疾病を考慮して全身観察を行い、二次合併症の早期発見や予防に努めることです。
また個別リハビリで獲得した『出来る能力』を、日常でも取り入れ『している能力』となる様に、医師・リハビリチームと連携をとり病棟生活を支援します。
【理学療法士】
理学療法では、生活基盤となる身体機能や体力向上を図るため、起きる・立つ・歩くなどの基本動作、段差・階段昇降などの応用動作の訓練を行います。
必要に応じて下肢装具などを作成します。
【作業療法士】
作業療法では、トイレや着替え、整容、入浴などの日常生活訓練、床上動作、調理や掃除などの家事動作の訓練を行って、自宅で生活できるように準備や支援を行います。
【言語療法士】
言語療法では、言語障害や注意・記憶力の低下などの高次脳機能障害、摂食嚥下障害の訓練を行います。
【臨床心理士】
臨床心理士は、リハビリチームの一員として精神心理面の評価やその治療法としての臨床心理検査,心理療法,カウンセリングなどを活用することで、生活の質(Quality of life)向上の一翼を担います。
リハビリの効果や帰結は患者の精神心理状態によって大きく影響されるため、患者様の精神状態を改善させることでリハビリを効率よく進めるためのお手伝いをします。
【栄養士】
栄養士は、リハビリチームの一員として患者様の栄養状態を評価し、嗜好・嚥下機能などを考慮した1人1人の栄養プランを提案します。
栄養状態や食事場面の観察を通して、患者様に最適な食事をコーディネートし、栄養状態改善・嚥下機能改善の支援をしています。
リハビリの効果や帰結は患者の栄養状態によって大きく影響されるため、患者様の栄養状態を改善させることでリハビリを効率よく進めるためのお手伝いをします。
【介護士】
介護士は、病気やケガにより日常生活が不自由な人に対し、円滑に生活が行える様に介護します。
また、生活の基本(食べる・着替える・排泄・入浴・整容など)となる場面では過介護とならない様にし、『出来る能力』を『している能力』にしていくお手伝いを行います。
【医療相談員】
医療相談員は、患者様が入院中及び地域・家庭において安心して生活を送ることができるよう、社会福祉の立場から支援します。
患者様本人や家族の抱える心理的・社会的・経済的な問題の解決調整を援助し、社会復帰の促進を図ります。
③定期的な家族面談、目標設定や転帰先の調整
月に一度程度の面談にて、患者様・ご家族の方へ現在の状態(病状・身体能力・生活動作能力など)の説明を行います。
今後の目標や方向性等についての話し合いを行います。
④退院前用意
介助指導
患者様が入院中に実際にしている動作能力に応じてオーダーメイドで、自宅での生活に必要な動作の介助方法や食事・コミュニケーションの仕方などを指導します。
家屋評価・改修
自宅の見取り図や写真から、患者様の生活に必要な動作の練習を行います。
また、必要に応じて、リハビリスタッフが業者とともに家屋訪問し手すりの設置・段差解消などの家屋改修についても相談します。
社会福祉制度の活用
医療相談員は、患者様が入院中及び地域・家庭において安心して生活を送ることができるよう、社会福祉の立場から支援します。
患者様本人や家族の抱える心理的・社会的・経済的な問題の解決調整を援助し、社会復帰の促進を図ります。
- ❶ 利用できる介護保険制度
- ❷ 利用出来る各種施設に関して
- ❸ 身体障害者制度
- ❹ 精神保健福祉制度
- ❺ 障害者医療証の活用
- ❻ 経済面に関して(障害者年金、特別障害者手当、生活困窮者制度など)
- ❼ 生活保護制度
- ❽ その他、だれに相談していいのか判らない心配ごと
外出・外泊練習
退院に向けて、家族の介護練習や家屋環境を整えた後、状態に応じて外出や外泊の訓練を行います。
その際、本人や家族にも新たな気付きや不安が生まれることが多く、得られた情報を元に仕上げのリハビリテーションを行うことになります。
⑤退院前カンファレンス
患者さんとご家族、リハビリチーム、退院後利用する介護サービススタッフなどが集まって、情報を共有して、安心して生活に戻れるようにします。
⑥退院
回復期の栄養管理(リハ栄養)
リハ栄養とは、栄養状態も含めて国際生活機能分類で評価を行い、障害者や高齢者の機能、活動、参加が最大限に発揮できるよう栄養管理を行うことです。
施設別に低栄養の高齢者の割合を調べたところ、在宅5.8%、老人ホーム13.8%、病院38.7%、リハビリ施設50.5%、というふうに、リハビリを行っている患者さんには低栄養の方が多いと云われています。
血中のアルブミン値が他所と比べて低いことでも判りますが、アルブミン値が正常値(3.7g/dl)より低いと肝硬変などの問題があります。
合併症の一つとして血流が悪くなることによって出来た動脈瘤の破裂なども、心配されます。
国際生活機能分類の心身機能には、消化機能、体重維持機能、全般的代謝機能、同化機能、摂食機能、水分・ミネラル・電解質バランスの機能という栄養関連の項目が多く含まれています。
だから、栄養障害は機能障害の一種であり、片麻痺、高次脳機能障害、嚥下障害などと同じように、リハビリでは重要視する必要があります。
低栄養の原因
(1)急性疾患、損傷による低栄養
手術や外傷、その他のせいで普段と違う突発的な刺激を受けて、エネルギーを大量に消費してしまった時に起こります。
(2)慢性疾患による低栄養
がんやCOPD、肝不全、腎不全、心不全など慢性的な軽中程度の炎症によって、起こります。
それ以外にも
- ❶ 6ヶ月以内で5%以上の体重減少
- ❷ 慢性・再発性の全身性炎症反応
- ❸ 食欲不振 などが挙げられます
生命予後(※生命維持が可能かどうかの予測)、QOL(※社会生活の質、いきがい)の改善が必要となります。
(3)社会生活環境による低栄養
エネルギーの摂取量が消費量より少ない状態が続いて、栄養不良となります(=飢餓)。
肝臓に貯蔵されるグリコーゲンは24時間程度で枯渇するので、筋肉や腸管のたんぱく質を分解してグルコースを合成し、エネルギーとして消費して行くと、徐々にたんぱく質が失われて、病院施設内でも餓死状態に至ります。
リハ栄養では、3つの病態のいずれに該当するかを考えて、それに沿った栄養管理とリハビリを行います。
胃ろう(PEG)造設
PEGは経皮内視鏡的胃ろう造設術と云って、口からでは栄養が十分取れなくなった、例えば、脳卒中で飲み込む力がなくなったり、むせたりする患者さんに対して、内視鏡を使って胃に栄養を送るための小さな穴を開けて、その穴にカテーテルを入れる手術で、そのカテーテルを通して栄養を摂取します。
ただし、胃切除後、腹水貯留、内視鏡(経鼻でも)で通過不可能な患者さんや、その他出血傾向がある場合には、PEGが出来ないことがあります。
胃ろうのメリット
点滴で栄養を摂るより、胃や腸からの栄養吸収の方が優れているのは明らかで、鼻からの栄養補給と比べても、むせたり、吐き気もし難くなり、肺炎の危険性が減ります。胃ろうと並行して、口から食事をする訓練や言語訓練もやり易くなります。
また、患者さんや介護者の負担も軽減され、在宅や施設での管理がし易くなります。
入浴も可能で、ご家族が簡単に栄養剤の注入などが出来るようになります。
胃ろうの造設方法
胃カメラと造設キットを用いて30分間ほどで済みます。
口から内視鏡を入れて、胃の内部を観察し、皮下までの局所麻酔や鎮静のために抗不安薬の静脈注射、胃壁の固定を施して、胃ろうのための小さな穴をあけ、カテーテルを留置します。
手術後は、1~2日に水分を数100cc注入し、2~3日目から経腸栄養剤を始めます。
固定糸の抜糸は胃への通りが完全に出来る10~14日後となり、抜糸が終われば退院が可能となります。
合併症として、感染や出血、腸管(大腸)穿孔などが考えられますが、術前、術中には抗生剤や採血、腹部CT検査などで予防に努めます。
胃ろうカテーテルの種類
胃内部のカテーテルの形状によって、バルーン(風船)型とバンパー型に、体外に現れるカテーテルの形状によってボタン型とチューブ型に分かれます。
それぞれ特性があり
- ❶ バンパー型はバルーン型より交換が少し煩雑ですが、抜け難く、交換時期が長い。
(※バルーン型は約2ヶ月毎、バンパー型は約4~6ヶ月毎) - ❷ ボタン型は表のふたを指先で開閉しづらいが、見た目が目立たず、ひっかかり難くなっています。
介護者が在宅でカテーテルを交換するならバルーン型を、栄養補給の簡易性を考えるならチューブ型と云ったふうに、ニーズに合わせた変更が可能です。
胃ろうの交換
耐久性はありますが、体にとって異物であることには違いないので、バンパー型の場合で約4ヶ月から半年で1回定期的に交換します。
内視鏡や麻酔などは無くても、数分で交換出来ます。
交換後、その日から食事・入浴も自由に出来ます。ただ、初回交換時のみ内視鏡で確認しながら交換する場合があります。
バルーン型ならば在宅でも交換できます。
クリニックによっては、交換時最大の合併症である腹腔内(胃と腹壁の間)誤挿入防止のために、ガイドワイヤー挿入し、道筋を確保してから安全に交換します。
また、交換後、造影剤をカテーテルより注入し、レントゲンで確認する処もあります。
回復期に起こし易い合併症
褥瘡
身体活動や認知障害などの症状がある患者は、寝たきりになったり、臀部、かかと・肩、などが長時間床と接触圧力を引き起こすことで、皮膚は潰瘍・炎症などを起こし易くなります。
予防・治療で最も効果的な方法は頻繁に患者さんの寝ている姿勢を変えることです。
また、エアクッションやシープスキンパッドも役立ちますよ。
うつ病
病気になる前は自由に動かせた身体が思うに任せなくなった時、将来に不安を感じて「うつ」の状態に陥り易くなります。
リハビリに積極的に参加出来る様に、家族や医師及びリハビリチームの協力が必要です。
リスク管理注意点
介護管理側からの注意点を挙げてみました。
リハ部門の安全管理
ほとんどの方々が障害を有していることが多く、全身的な合併症を伴っている場合も少なくありません。
精神的・知的障害や高次脳機能障害を伴う場合には患者さん自身によるリスク管理が困難なことも多いのです。
一方、転倒や合併症を心配して運動練習などのリハを実施しないでいると、廃用症候群を招く危険性があります。
リハ実施中に想定される事故
- ① めまい、てんかん発作、激しい頭痛・胸痛・腹痛、強い関節痛や筋肉痛、低血糖、血圧低下、不整脈、気分不快、悪心、嘔吐、動悸、意識障害、
- ② 心停止・呼吸停止
- ③ 転倒・転落・打撲など
- ④ 院内感染
- ⑤ 点滴チューブ・留置カテーテルなどのはずれ
- ⑥ 誤嚥
- ⑦ 治療機器による外傷、感電、熱傷、疼痛
- ⑧ 患者さん同士による身体的・心理的アクシデント
- ⑨ 患者さんの取り違え
- ⑩ 離院・離棟
一般的注意事項と対応
- 入院中なら病棟からその日の情報(体温、血圧、脈、摂食、失禁、脱水、服装、疲労など)を得て、患者さんの全身状態を確認する
- 運動し易く、着脱し易い衣類、つま先上がりの足に合った運動靴を履く
- 介助などでは必要な応援を依頼し、一人でなく複数人で対応する方がよい
- 座位、立位の安定性を常に確認する、特に立ち上がり動作には注意する
【ニューロリハビリテーション】
脳のような中枢神経は、損傷すると再生しないと考えられていましたが、最近では損傷した脳領域周辺の細胞などから、新たに神経回路が出来ることが判って来ました(脳の可塑性)。
ある程度の自然回復による脳の可塑性が望められた後は、リハビリによって更に推進されます。
この損傷後の神経回復促進を図るために、「ニューロリハビリテーション」が提唱されています。
脳神経細胞の機能再生の仕組みと運動コントロールの仕組みなどが理解されると、脳卒中のリハビリが反射を利用した神経運動の促通から、脳神経細胞の機能再生をサポートするため運動信号を脳に送る手法に変化してきました。
これら脳神経細胞の機能再生を促す手段として、いろいろな方法が考えられていますが、TESなどによる電気刺激の神経運動促通もその有効な手段の一つと云われています。
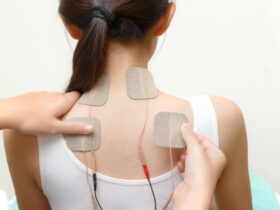
TES(治療的電気刺激)
TES(治療的電気刺激)は電気刺激によって、治療を行います。
低周波治療によって痛みの治療やEMSによる運動トレーニングなどが含まれます。
また、パーキンソン病やうつ病の治療に用いられる、電極を大脳の基底核に埋め込んで電気刺激を行う「脳深部刺激療法(DBS)」などもTESに含まれます。
ここでは脳卒中片麻痺の回復支援に有効なTES(治療的電気刺激)について、ご紹介します。
家庭用に多く販売されている低周波治療器と脳卒中リハビリで使用するTES治療器は非常に似ていますが、治療目的に違いがあることを知っておきましょう。
一般的に使用されている低周波治療器の目的は痛みのケアで、皮膚の上に電極を貼って電気を通すことで、筋肉を収縮させてマッサージ効果を出したり、血管を広げて筋肉の血流を改善したり、感覚神経を落ち着かせて痛みを和らげます。
脳卒中リハビリで使用するTESの目的は、麻痺で動かない手足に対して神経を興奮し易い状態にすることで、自分で動かせる手足の範囲を拡げることです。
低周波治療器と同じように動かしたい筋肉を電極パッドで挟み、自分で手足を動かせる程度の電気を持続的に流すこと(transcutaneous electrical nerve stimulation,TENS)で運動機能を高めることが出来ます。
また、全く、自分で手足を動かせない場合でも、筋肉を断続的に電気でトレーニングすることで筋力を増強したり、動かしている手足の感覚入力を刺激することが出来ます
(Electric Muscle Stimulation, EMS)。
TES治療器は一般的な低周波治療器と違い、低周波(1~1000Hz)、中周波(1000Hz-2000Hz)、高周波(3000Hz~50000Hz)、干渉派(かんしょうは)の使い分けが可能であり、それぞれに特長があります。
【周波数による大きな違い】
中周波は低周波に比べて、皮膚の電気抵抗が低いので、皮膚組織の深い処まで電気刺激が届きます。
低周波―皮膚表面から2㎜、中周波―皮膚表面から2~5㎝、高周波―皮膚表面から10~150cmとより深部に届きます。
また干渉派では、低周波~高周波を単一の振動ではなく、複数の異なる振動を加えることで、より深く、広範囲にわたって筋肉に働きかけることが出来ます。
一般的に電気治療は痛みが強く沢山の方がドロップアウトされますが、低周波に比べて、中周波や高周波、干渉波ほど電気刺激による痛みを感じにくいので、より強い電圧をかけて強い筋収縮を引き出すことが出来ます。
そのため、この様な設定を備えたTES治療器が脳卒中リハビリの現場では欠かせません。
【FES(機能的電気刺激)】
FESは電気刺激によって得られる筋収縮を実用的な動作として使うもので、上肢では種々 の日常生活動作に応用され、下肢や体幹では起立・歩行に用いられます。
例えばFES装置を装着することで、自分で手関節を背屈させることで手指を開いたり、下肢を振り出す時に足先を上げたりすること可能になります。
また、それらの動作を繰り返して行うことで、FES装置を使用しなくても出来る様になる方もおられます。
いかがでしたか?
あの長島茂雄氏も回復期のリハビリを通して回復し、今尚、努力を続けていらっしゃるのです。
是非、参考にしてください。
 【監修】脳梗塞・脊髄損傷クリニック 銀座院 院長 再生医療担当医師
【監修】脳梗塞・脊髄損傷クリニック 銀座院 院長 再生医療担当医師ニューロテックメディカル代表
《 Dr.貴宝院 永稔 》
大阪医科大学卒業
私たちは『神経障害は治るを当たり前にする』をビジョンとし、ニューロテック®(再生医療×リハビリ)の研究開発に取り組んできました。
リハビリテーション専門医として17年以上に渡り、脳卒中・脊髄損傷・骨関節疾患に対する専門的なリハビリテーションを提供し、また兵庫県尼崎市の「はくほう会セントラル病院」ではニューロテック外来・入院を設置し、先進リハビリテーションを提供する体制を築きました。
このブログでは、後遺症でお困りの方、脳卒中・脊髄損傷についてもっと知りたい方へ情報提供していきたいと思っています。