《 目 次 》
脳卒中について
 脳卒中とは、脳が突然傷つくと云うことです。
脳卒中とは、脳が突然傷つくと云うことです。
「卒」には卒業のような締めくくりという意味以外に、卒す、即ち死すと、云う意味があり、また、卒然(突然と同意)のように、にわかにと云う意味もあります。「中」には中(あた)ると云って、あたって傷が付くことを云います。
多くの場合、何の前触れもなく脳で発症する急病です。
脳はとても繊細且つ弱いもので、脳の血管が塞がると、短時間で神経細胞死や脳組織の破壊・損傷に至ってしまいます。
また、損傷した脳は自力で再生する力が乏しいので、麻痺や言語障害、認知障害と云った、完治し難い後遺症を残してしまいます。
でも、脳卒中を発症しても、すぐに専門的、科学的な治療を受けることが出来たならば、命を救い、後遺症を最小限に留めることは可能です。
統計
日本脳卒中データバンク(2015年)によると、脳卒中急性期入院9万人の内、脳梗塞が全体の約75%、脳内出血が20%、くも膜下出血が7%を占めています。
脳梗塞は頭の中の血管が詰まることで生じる疾患です。
脳内出血は血管が切れて生じる疾患です。
くも膜下出血は脳動脈瘤という血管の「コブ」が破れて生じる疾患です。
脳梗塞はアテローム血栓性脳梗塞、ラクナ梗塞、心原性脳塞栓症でほぼ1/3ずつの割合で発生しています。
年齢は、脳梗塞が中央値で72歳、脳出血は66歳と高齢者が主体となっています。
脳卒中全体の死亡率は8%、75歳を超えると死亡率は11%になります。
日本の脳卒中の特徴は、欧米と比較して、心筋梗塞発症率より2倍も高く、脳出血が占める頻度が2・3倍高いことにあります。
脳卒中は日本人死亡原因の第4位で、年間11.4万人の人が脳梗塞の原因で死亡していると報告されている、一方、罹患(病気にかかること)すると要介護状態になる原因の第1位である事実も重要です。
脳卒中のなかでも、脳出血や心原性脳塞栓症はいちど発症すると、重症のために、自立歩行まで回復できるのは1/3に留まり、要介助・寝たきり・死亡が半数を超え、ノックアウト型脳卒中とまで呼ばれています。
このように脳卒中は人生の後半、晩期に突然発症し、死を免れることができたとしてもしばしば回復困難な後遺症が残り、本人のみならず家族共々悲観に暮れさせる疾患で或ることを承知しておいてください。
症状

今起きている症状が脳梗塞の前兆の症状であるのか、起きてしまった脳梗塞の症状なのかは最近の定義では、MRI検査によらないと診断が難しくなっています。
脳梗塞は起こった場所と大きさによって多種多様な症状を示します。
例えば、突然半身で麻痺が起きた場合、脳卒中を強く疑いたくなる症状ではありますが、比較的軽微な症状の場合には、脳卒中かどうかの判断に迷う場合も多くあります。
従って、現実的にはいろいろな診察結果を考え併せて、脳卒中らしいかどうかを判断し、その後の検査や治療の方針を立てて行くことになります。
以下では、比較的頻度が高くて分かりやすい脳卒中の症状をご説明します。
運動障害、感覚障害
典型的なものは、どちらかの片方側の手足に麻痺や痺れるような感覚が起こります。
脳のなかでは、手と足に命令を出す細胞がそれぞれ近くにありますので、手にも足にも同じような症状が出る訳です。
ただし、前述のラクナ梗塞は手の領域、または足の領域に限って起こることがあるので、その場合は、手だけ、足だけに限って症状が出ることもあります。
「直接手足に触れているのに、服の上から触っているような感じがする」等の感覚障害を生じることもあります。
手足以外では、顔面の筋肉に麻痺がおこって、顔の片方の筋肉だけが緩んだり、口角が下がって、水などを飲もうとすると、口角から水がこぼれ落ちることもあります。
言語障害、失語症
ろれつが回らず、何を言っているのか聞き取り難くなったり(構音障害)、話したいのに言葉が出なくなったり(運動性失語)、言葉が理解できなくなったり(感覚性失語)します。
構音障害は声を出す筋肉が麻痺した症状。
右利きの方の場合は99%程度、左利きの方は50%程度、左大脳半球に存在する言語中枢の障害が失語です。
症状はご本人よりも、ご家族方周りの人が「いつもと違う」と気付く場合が多いです。
視野障害
後大脳動脈という後頭葉に血流を送る血管が閉塞すると、半盲と云って視野の半分だけが欠ける症状が現れます。
この症状はご本人が自覚し辛い場合があり、「横の障害に気がつかずにぶつかってしまった」等の理由で来院される方もあります。
平衡感覚障害
小脳に脳梗塞が起こった場合は、体のバランスが取れなくなって、転倒したり、ふらつき、めまいなどが起こることがあります。
日常の予防
脳梗塞を誘発する「高血圧」「糖尿病」「高脂血症」の予防がそのリスクを減らします。
日常生活で改善できるのは、「禁煙する」「過度な飲酒を避ける」「肥満を解消する」などがあります。
特に高齢者の方は脳梗塞になるリスクが高まっているので、自らの生活習慣を見直して、脳梗塞の予防に努めましょう。
脳梗塞の診断
脳梗塞になると、詰まった血管が支配する範囲の脳がダメージを受け、部位によって違いはありますが、症状などの診察所見と以下の画像所見で診断します。
(1)CT検査で脳内出血の有無を確認します。
脳梗塞が疑われる症状のある場合は、まず、CT検査で脳にX線を当てて、コンピューターで断面画像を解析し、脳内出血の有無を確認します。
その結果、黒い影が確認できれば、脳梗塞と診断されます。
(2)MRI検査でより詳細に検査します。
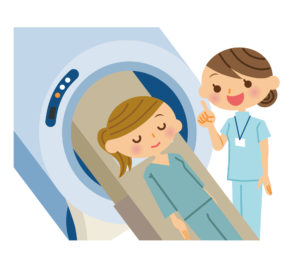 CT検査では分かり難いような小さな脳梗塞も、MRI検査なら脳に磁気を当てて、コンピューターで画像解析できます。
CT検査では分かり難いような小さな脳梗塞も、MRI検査なら脳に磁気を当てて、コンピューターで画像解析できます。
起こったばかりの脳梗塞ならば、DWIと云われる拡散強調画像法で検査できます。
他にも、血管だけを強調して映し出せるMRAと云う撮影方法なら、CTでは見過ごす小さな出血(微小出血)や、血管に狭窄や閉塞の有無を確認できます。
(3)頸動脈エコー、脳血管造影検査
更に詳しく調べる場合、頸動脈を超音波で検査する頸動脈エコーがあります。
動脈硬化の状態や狭窄、閉塞の有無を調べられます。
また、造影剤を脳動脈に流して血管を撮影し、血管の狭窄、閉塞した場所をより正しく診断できる脳血管造影検査があります。
ただ、脳全体の血管を相当詳しく知ることは出来ますが、0.1~1%の確率で合併症を起こす危険性もあります。
脳梗塞の治療
脳梗塞の急性期治療は時間との勝負になります。発症後、何時間経ったかによって治療法も変わってきます。
※脳卒中治療ガイドライン/グレードAを中心に解説します。
脳梗塞急性期の治療の場合
(1)血栓溶解療法(rt-PA)
発症から4.5時間以内の超急性脳梗塞には、アルテプラーゼ(商品名:アクチバシン、グルトパ)という血栓を溶かす薬剤の点滴投与を行います。
血栓を溶かすため、少しでも脳内出血の可能性がある場合は使用できません。
また、その他に出血リスクが高いと判断されると使用できません。
(2)抗凝固療法(アルガトロバン)
発症から48時間以内で、脳梗塞の大きさが1.5㎝を超えるラクナ梗塞以外の非心原性脳梗塞に対しては、アルガトロバンという薬剤の点滴投与を行います。
アルガトロバンは血栓の原因である血液の凝固を阻害し、これ以上、脳梗塞が酷くなるのを防ぎます。
(3)抗血小板療法(アスピリン、オサグレルナトリウム)
発症から48時間以内の心原性脳塞栓症を含む脳梗塞患者さんに対して、アスピリンの経口投与を行います。
また、発症から5日以内の心原性脳塞栓症を除く脳梗塞患者さんに対しては、オサグレルナトリウムの点滴投与を行います。
抗血小板薬は、血液中の血小板の凝集を阻害するので、血液をサラサラにして新たな血栓や塞栓を出来にくくします。
(4)脳保護薬(エダラボン)
脳保護薬(エダラボン)を併用することがありますが、その効果に臨床的な根拠が少なく、欧州ではまだ試験段階です。
しかし、エダラボンは、脳にダメージを与える物質を消去する働きがあるので、発症24時間以内の脳梗塞患者さんの治療法としては認可されています。
脳梗塞慢性期の再発予防
「出来るだけ脳梗塞の被害を拡大させない」という急性期治療で、血栓を溶かし詰まった個所を再開通させた後は、脳梗塞を再発させない治療に移ります。
(1)抗血小板療法
非心原性脳梗塞の再発予防に抗血小板薬(アスピリン、クロピドグレル、シロスタゾールなど)を内服します。
(2)抗凝固療法
心原性脳塞栓症の患者さんには、抗凝固薬のダビガトラン、リバーロキサバン、アピキサバン、エドキサバン、ワルファリン等が投与されます。
血液を固まり難くすることで、脳梗塞の原因である血栓や動脈の狭窄を防ぎます。
(3)頸動脈内膜剥離術(CEA)
頸動脈に70%以上の狭窄がある場合、抗血小板療法に加えてCEAという頸動脈内膜を剥離する手術を行うことがあります。
但し、一度脳卒中に罹った方は50%以上の狭窄で手術を行うこともあります。
血管がどれくらい狭まっているかを頸動脈エコーや造影検査で調べ、全身麻酔の下、頸部を切開し、頸動脈を露出させて手術を行います。
(4)頸動脈ステント留置術(CAS)
頸動脈に狭窄があるが、CEA手術では危険性が高い患者さんには、ステントを血管内に置くと云う手術を行うこともあります。
ステントとは細いコイルのような器具を動脈内に挿入し、動脈を広げて血流を確保するものです。
メスで切って行うような手術ではなく、足の付け根の太い動脈から細いカテーテルを通して、頸動脈まで挿入し、狭窄部分でステントを広げ、留置する方法で、全身麻酔の必要も無い手術です。
(5)バイパス術
内頸動脈および中大脳動脈閉塞、狭窄症の患者さんには、バイパス術を行う場合があります。
バイパス術は全身麻酔下で、閉塞または狭窄している部分の根元の血管と、閉塞より先の血管とを繋いで問題の個所を通らずに血液が流れるようにする方法です。
脳卒中の後遺症
脳梗塞の急性期治療を行ったとしても、一旦死んでしまった脳細胞は再生しないので、完全に機能が回復しない場合もあります。
脳梗塞の起こった部位により、どのような後遺症が起こるかは違いますが、以下に主なものを挙げてみました。
片麻痺(手、足)
右に脳梗塞が起こった場合は体の左側に、反対なら、その逆側に麻痺(力が入らない、痺れる、感覚がないなど)が起こり障害が残ります。
嚥下障害
食べ物を飲み込む筋肉に麻痺が起こるため、飲み込む力が弱くなってしまいます。
言語障害
脳の内の言語を司る部分にダメージを受けると、言葉がしゃべり難くなったり、理解し難くなったりします。
精神症状
精神活動が低下し、感情がコントロールし難くなったりします。
脳卒中のリハビリ

脳梗塞のリハビリは、患者さんの機能障害に合わせて早期に始められます。
- ベッド上で出来るリハビリ。体の向きを変えたり、麻痺のある手や足を動かしたりして、手足が固まってしまうことを防ぎます。
- 寝返りやベッドサイドに座ったり、立ったりの練習を繰り返します。
- 立てるようになれば、歩行練習に移ります。
- 平行棒や手すりを使って、立つ練習、立てれば歩く練習を繰り返します。伝い歩きが出来るようになれば、外で歩くための杖歩行の練習を始めましょう。
- その他には、箸を使って物を掴む練習や、右麻痺の患者さんには左で生活が出来るよう左手の訓練も行われます。
リハビリ期間は患者さんの障害個所や度合いによって異なり、麻痺の軽い方はリハビリテーション病院に入院することなく退院する場合もあります。
麻痺が重く、退院後の生活に支障がある方は、リハビリテーション病院に転院して訓練を続けることになります。
脳卒中のまとめ
脳梗塞は一度発症すると死は免れたとしても、後遺症が残る可能性の高い、血管の病気です。
血管の病気で厄介なのは自覚症状がなく、せっかく健康診断で脂質異常や動脈硬化などと診断されても、放置してしまう人が多いことです。
発作が起こってからでは遅いのです。
脳梗塞を発症後、「寝たきり」状態になってしまうのを他人事と考えず、日頃からの食事や適度の運動などの日常の生活習慣に気を配り、病院での定期的な相談・診断などを受けることが肝要です。
脳卒中・脊髄損傷、再生医療に関するご質問・お問い合わせは、
こちらのメールフォームよりお願いします。
脳卒中や脊髄損傷など再生医療に関する情報はこちらでもご覧頂けます。
 【監修】脳梗塞・脊髄損傷クリニック 銀座院 院長 再生医療担当医師
【監修】脳梗塞・脊髄損傷クリニック 銀座院 院長 再生医療担当医師ニューロテックメディカル代表
《 Dr.貴宝院 永稔 》
大阪医科大学卒業
私たちは『神経障害は治るを当たり前にする』をビジョンとし、ニューロテック®(再生医療×リハビリ)の研究開発に取り組んできました。
リハビリテーション専門医として17年以上に渡り、脳卒中・脊髄損傷・骨関節疾患に対する専門的なリハビリテーションを提供し、また兵庫県尼崎市の「はくほう会セントラル病院」ではニューロテック外来・入院を設置し、先進リハビリテーションを提供する体制を築きました。
このブログでは、後遺症でお困りの方、脳卒中・脊髄損傷についてもっと知りたい方へ情報提供していきたいと思っています。